Teil 3: Airway
Unsere 8-teilige Reihe zum Thema MARCH Algorithmus

Disclaimer! Dieser und die folgenden Beiträge der MARCH-Reihe sind für den Blog und den Newsletter kurzgefasst und erheben keinen Anspruch auf Vollständigkeit. Die Absicht dieser Beiträge ist es, einen allgemeinen Überblick in die Untersuchung und Versorgung nach MARCH zu geben.
Aus Gründen der Leserlichkeit werden in diesem und in den folgenden Beiträgen die militärische Bezeichnung „Verwundeter“ (für Verletzter/Patient) und das generische Maskulinum verwendet.
Die Blutung steht – was jetzt?
Lage: Wir befinden uns im „Tactical Field Care“…
Im letzten Beitrag wurden die Versorgungsphasen „Care under Fire“ und „Tactical Field Care“ in Zusammenhang mit dem ersten Punkt im Versorgungsalgorithmus „MARCH“ – Massive Hemorrage – behandelt. Unser getroffener Kamerad der Fallschirmjägerpatroullie wurde unter Feuerüberlegenheit in die erste Deckung, hinter einen Mauerrest, verbracht und dort vom Ersthelfer und dem Medic mit einem Tourniquet am rechten Oberschenkel (Blutung steht) versorgt. Außerdem wurden ein Blood Sweep und eine Bewusstseinskontrolle mittels AVPU (U) durchgeführt. Doch wie geht es nun weiter?
Tipp: Lies dir den letzten Blogbeitrag samt Verwundetenkarte durch, um dich noch einmal in den Versorgungsphasen zu orientieren
Zurück in die Lage:
„Er reagiert nicht, aber die Blutung steht“, sagt der Medic zum Ersthelfer. „Unterstütz‘ die Kameraden, ich komme hier zurecht.“
Der Ersthelfer verschiebt sich entlang des Mauerrestes, um wieder in die Sicherung zu gehen, während der Medic laut vernehmbar meldet: „Wir haben einen CAT-A. Einen CAT-A!“
„Ein CAT-A – verstanden!“, kommt es vom Gruppenführer zurück. „Arbeite weiter, ich gebe dir Bescheid, falls wir uns verschieben“, wirft dieser noch hinterher.
„Verstanden“, bestätigt der Medic und beginnt, weiter in seinem MARCH-Schema zu arbeiten.
Er entfernt das Tuch, mit dem der Kamerad Nase und Mund gegen den Staub schützt und überprüft mit genauem Blick das Gesicht und den Hals auf Verletzungen, die den Atemweg gefährden könnten. Dann öffnet er den Mund und führt die Sichtkontrolle durch, bevor er den Kopf überstreckt und abermals in den Mund- und Rachenraum schaut.
Er sichert den Atemweg initial mit einem Wendl-Tubus, den er dem Verwundeten durch die Nase, in den Rachenraum schiebt und beugt sich dann über den Kopf des Kameraden, um die Atemfrequenz auszuzählen.

Atemwegskontrolle: Geht Luft rein?
Die Atemwegkontrolle und -sicherung stand im klassischen ABCDE-Schema der zivilen Rettungsmedizin lange an allererster Stelle, was ihre Relevanz unterstreicht. Erst mit der Taktischen Medizin wurde der Fokus zunehmend auf lebensbedrohliche Blutungen gelegt, was auch in die zivile Medizin übernommen wurde.
Nichtsdestotrotz bleibt die Atemwegssicherung eine der wichtigsten, lebensrettenden Maßnahmen, denn das Blut, das durch eine adäquate Blutungskontrolle im Gefäßsystem des Verwundeten verbleibt, muss mit Sauerstoff beladen sein, damit die lebenswichtigen Organsysteme funktionieren können. Gelangt also durch einen verlegten Atemweg kein Sauerstoff in die Lunge, wo er von den roten Blutkörperchen aufgenommen werden kann, sinkt die Überlebenswahrscheinlichkeit eines Verwundeten stark.
Eine Atemwegskontrolle beinhaltet die äußere Inspektion (zB. auf Wunden, Schwellungen, Knochenbrüche von bspw. Kiefer oder Nase und Hämatome im Kopf-Hals-Bereich), die Mundschau und die Atemkontrolle.
Gerade im taktischen Szenario, wo Soldaten das Gesicht und den Hals mit Maske oder Schlauchschal bedecken, können einem Verengungen der unteren Atemwege (zB. durch ein großes Hämatom am Hals) leicht entgehen!
Die Mundschau wird im Optimalfall zweigeteilt durchgeführt. Zunächst wird der Mund in Normalposition des Kopfes überprüft und ggf. aufgeräumt. Erst dann erfolgt die Mund-Rachen-Kontrolle mit überstrecktem Kopf. Somit kann das Abrutschen und eine mögliche Aspiration von Gegenständen (CAVE: Snus!), Blut oder Zähnen bei Überstrecken des Kopfes verhindert werden.
Tipp: Bei ausreichenden personellen Ressourcen sollte auch in der Taktischen Medizin die Immobilisation des Verwundeten bedacht werden, wenn anhand des „Mechanism of Injury“ der Verdacht auf Wirbelsäulenverletzungen im Raum steht.
Sind also genug Helfende vorhanden, kann auch in der Taktischen Medizin der Verwundete „en bloc“ gedreht werden, um den Mundraum auszuräumen.
Das Ausräumen des Mundes sollte unter größtmöglicher Eigensicherung (zB. mit einer Magill-Zange oder zumindest mit improvisierter Kiefersperre – hierzu von außen die Wangenhaut des Verwundeten zwischen die Backenzähne drücken) erfolgen und ein Erbrechen des Verwundeten sollte möglichst verhindert werden (Aspirationsgefahr!). Es empfiehlt sich, den Kopf zur Seite zu rotieren, um einen optimalen Abfluss von Flüssigkeiten zu ermöglichen.
Zuletzt – und hiermit befindet man sich bereits am Übergang zum „R“ (Respiration – MARCH) – sollte eine Atemkontrolle durchgeführt werden (insbesondere auch nach getroffenen Maßnahmen wie zB. der Einlage eines Tubus). Hierzu wird klassisch „Hören (der Atmung), Sehen (Heben des Brustkorbes), Fühlen (an der eigenen Haut oder mit einer Hand auf dem epigastrischen Winkel des Verwundeten)“ angewandt.
Vorsicht: Trägt man einen Helm, muss ausreichend Sicherheitsabstand zu Gesicht/Nase des Verwundeten gehalten werden!
Tipp: In lautem Umfeld lohnt es sich manchmal, den Aktivgehörschutz auf „laut“ zu stellen, um die Atmung des Verwundeten besser zu beurteilen.
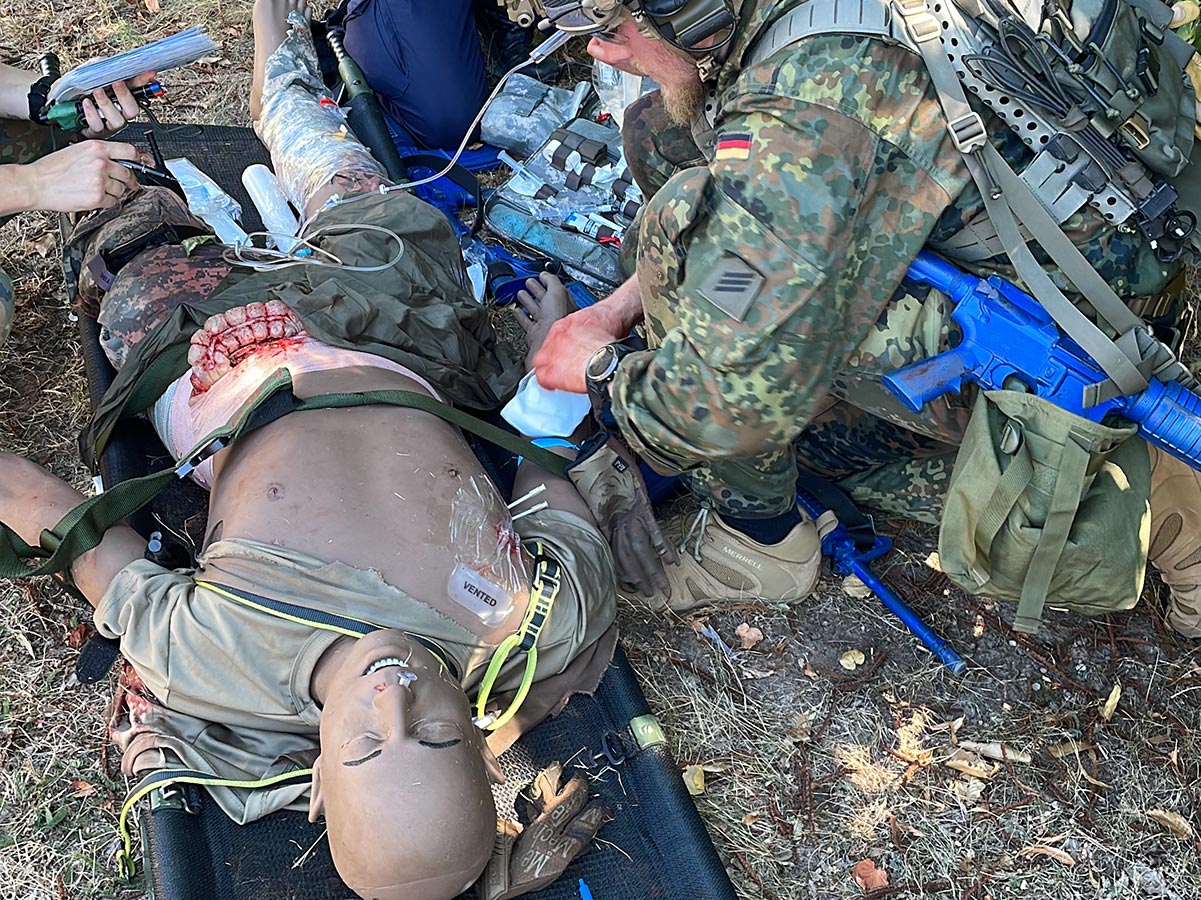
Atemwegssicherung in der Taktischen Medizin
Die Atemwegssicherung – egal welcher Art – muss mindestens nach jeder Umlagerung des Verwundeten erneut überprüft werden. In der Taktischen Medizin stehen unterschiedliche Hilfsmittel zur Verfügung, deren Anlage und Beurteilung unterschiedlich viel Erfahrung bedarf.
Bei einem Bewusstlosen kann durch Relaxation der Muskulatur die Zunge in den Rachenraum zurückgleiten, sodass die oberen Atemwege verlegt werden und keine Luft durch die Luftröhre in die Lunge gelangen kann.
Hier kann bereits durch die korrekte Lagerung (zB. die (stabile) Seitenlage) oder „Chin Lift“-/“Jaw Thrust“-Manöver viel erreicht werden. Diese sind durch Laienhelfer gut durchzuführen, doch während des MARCHens oder des Verwundetentransports oft nicht praktikabel.
Guedl-Tuben in der Taktischen Medizin: Die in der zivilen Medizin beliebten Guedl-Tuben, werden in der Taktischen Medizin auf Grund der Dislokationsgefahr nicht empfohlen.Die erste und schnellste Alternative ist hier der „NPA“ (nasopharyngeal airway) – auch Wendl-Tubus genannt. Dieser kleine Schlauch wird durch die Nase in den Rachenraum eingeführt und ermöglicht so einen Atemweg trotz relaxierter Muskulatur (ein spannender Artikel zur gefürchteten und viel diskutierten „intrazerebralen Platzierung“ von NPAs ist hier zu lesen:

Der NPA bietet keinen Aspirationsschutz, kann dafür aber auch bei wachen Verwundeten angewendet werden.
Als Alternative bei einem tief-bewusstlosen Verwundeten, hat sich in der taktischen Medizin die supraglottische („über der Stimmritze liegend“) „iGEL“ etabliert. Diese Weiterentwicklung der Larynxmaske wird bis in den tiefen Rachen vorgeschoben, wo sie über dem „Eingang“ zur Luftröhre liegt (CAVE: Trotzdem kein sicherer Aspirationsschutz!).
Mit Annahme der Körperwärme passt sich das Tubusende an die Anatomie des Rachens an, um Leckagen und Aspirationen besser vorzubeugen. Außerdem besteht die Möglichkeit, durch einen zusätzlichen Kanal im Tubus einen Absaugekatheter einzuführen, ohne dabei das Tubuslumen zu verringern. Beim Einführen der iGEL muss darauf geachtet werden, dass nicht aus Versehen die Zunge durch den Tubus in den Rachen gedrückt wird. Außerdem muss die iGEL sehr gut gesichert werden.
Guedl-Tuben in der Taktischen Medizin:
Die in der zivilen Medizin beliebten Guedl-Tuben, werden in der Taktischen Medizin auf Grund der Dislokationsgefahr nicht empfohlen.
Die Königsdisziplin der Atemwegssicherung ist die Notfallkoniotomie. Diese ist bei Zerstörung oder nicht-reversibler Verlegung der oberen Atemwege bei Fehlschlagender (Masken-)Beatmung indiziert. Merke: „Can’t ventilate – Can’t intubate“!
Beim „CRICen“ wird der Atemweg durch das „Ligamentum cricothyroideum“ chirurgisch eröffnet und mit einem Tubus gesichert, welcher dann zwischen dem Schildknorpel und dem Ringknorpel des Larynx liegt. Diese Maßnahme mag schnell und einfach aussehen, sollte aber nur nach viel Ausbildung und Übung durchgeführt werden, da die Fehler- und Komplikationsrate sehr hoch ist (… bei Durchführung UND Indikationsstellung).
Zum Abschluss noch ein Klassiker aus der Ausbildung, der gerade in stressigen Lagen gern nicht bedacht wird: Der wache Patient mit stark blutendem Mittelgesichtstrauma. Er stöhnt, gurgelt, verschluckt sein Blut, bekommt kaum Luft und hat viele Teilnehmer von TCCC-Lehrgängen ins Schwitzen gebracht… Soll ich den schon CRICen? In den kriege ich keinen Tubus rein?! Ist ein Verwundeter wach, lohnt es sich, den Kameraden einfach genau so zu positionieren, wie er am besten Luft bekommt! In diesem Falle also vornüber gebeugt, sodass das Blut abfließt, ohne ihm die Atemwege weiter zu verlegen.

Zurück in die Lage…
Unser Medic hat wegen der Bewusstlosigkeit des Verwundeten einen NPA geschoben, um den Atemweg während des MARCHens und eines möglichen Transports zu sichern.
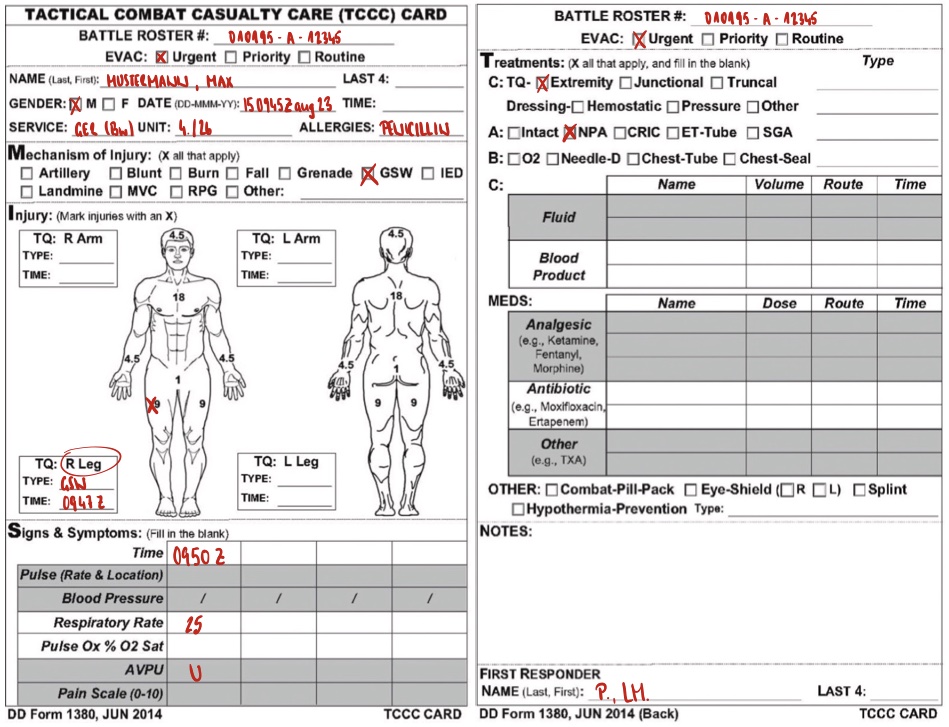
In der Dokumentationskarte DD1380 sind die bisher bekannten Informationen über den Verwundeten dokumentiert. Diese wird in den nächsten Blogbeiträgen weiter ausgefüllt, während der Medic das MARCH-Schema an seinem Kameraden abarbeitet.
Im nächsten Beitrag geht es weiter mit der Respiration. Abonniere den AirMeG-Newsletter um keine Inhalte zu verpassen.
AirMeG Newsletter
Melde dich jetzt bei unserem Newsletter an und bleibe immer auf dem Laufenden über neue Kurse, Beiträge & Events.
Teil 2: AVPU & Massive Hemorrhage
Unsere 8-teilige Reihe zum Thema MARCH Algorithmus

Disclaimer! Dieser und die folgenden Beiträge der MARCH-Reihe sind für den Blog und den Newsletter kurzgefasst und erheben keinen Anspruch auf Vollständigkeit. Die Absicht dieser Beiträge ist es, einen allgemeinen Überblick in die Untersuchung und Versorgung nach MARCH zu geben.
Aus Gründen der Leserlichkeit werden in diesem und in den folgenden Beiträgen die militärische Bezeichnung „Verwundeter“ (für Verletzter/Patient) und das generische Maskulinum verwendet.
Ran an den Verwundeten: Was zuerst?
Im letzten Beitrag wurden die Versorgungsphasen und Gefahrenzonen im Tactical Combat Casualty Care (TCCC) behandelt. Jede dieser Phasen kann in „zivile“ Lagen – wie zB. einen Autounfall auf der Autobahn – übertragen werden, auch wenn wir uns in diesem und den folgenden Blog Beiträgen weiterhin an militärischen Einsatzlagen orientieren werden. Eine eigene Phaseneinteilung einer Ersthelfersituation in „Bedrohungs-abstufungen“ kann für die innere Struktur und Priorisierung der nötigen Schritte sehr hilfreich sein!
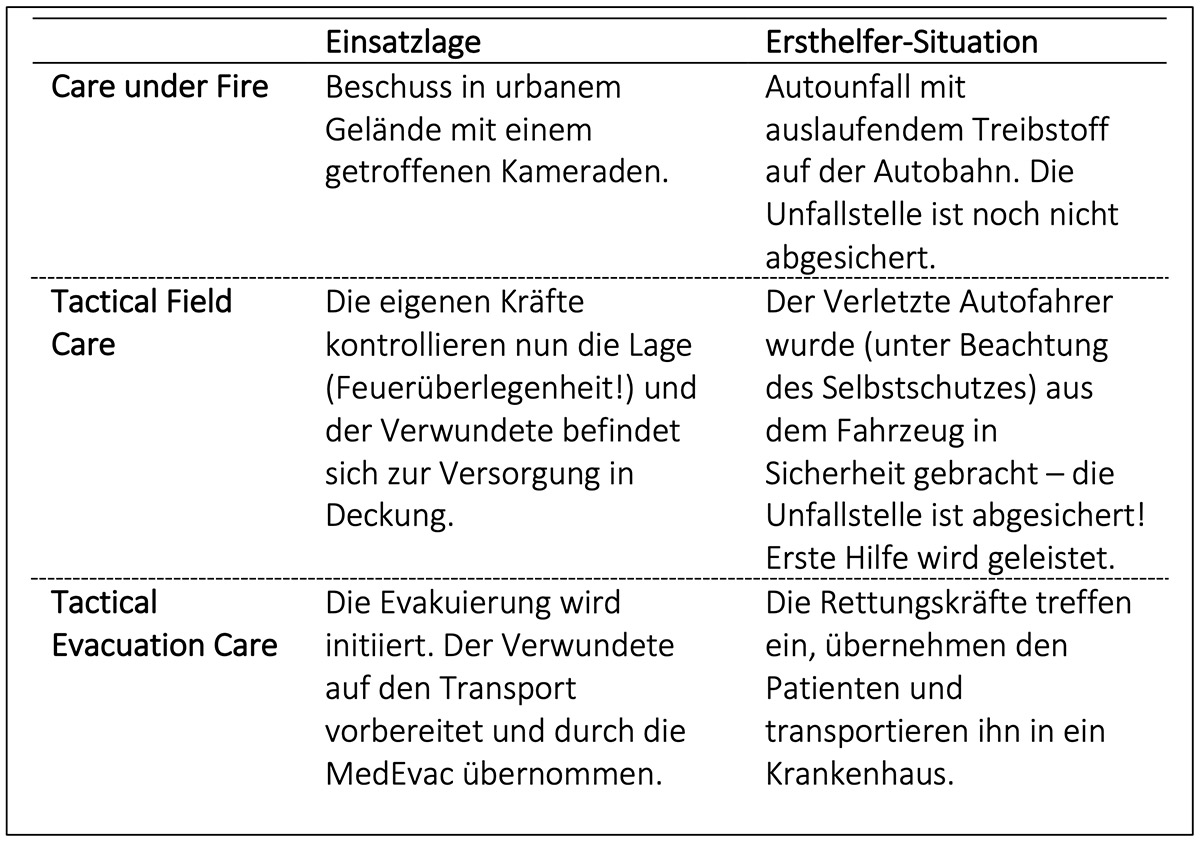
Doch wie geht man vor? Dies ist am einfachsten anhand eines Beispiels zu verdeutlichen: Eine Gruppe Fallschirmjäger bewegt sich durch urbanes Gelände, als sie plötzlich beschossen werden. Sofort bewegen die Soldaten sich hinter Deckungen und erwidern das Feuer mit dem Ziel, Feuerüberlegenheit herzustellen. Einer der Soldaten liegt jedoch auf der Straße und hält sich den Oberschenkel – er ist getroffen!
Sein Gruppenführer ruft ihm zu, er solle sich selbst mit dem Tourniquet versorgen („Selbsthilfe“), sich nach Möglichkeit in Deckung bewegen und weiter auf den Feind wirken. Der getroffene Kamerad reagiert nicht wirklich und es wird deutlich, dass er von der Straße in eine Deckung verbracht werden muss. Trotzdem läuft niemand los!
Erst als Feuerüberlegenheit erreicht und der Feind niedergehalten ist, befiehlt der Gruppenführer die Rettung des Getroffenen.
Ein Soldat, der in der nächsten Deckung hinter einem Mauerrest steht, rennt auf die Straße, sieht schon im Näherkommen eine große Blutlache am rechten Oberschenkel seines Kameraden. Der Soldat prüft noch einmal, ob die Feuerüberlegenheit weiterhin besteht, reißt das Tourniquet vom Plattenträger des Getroffenen, legt es ihm „high and tight“ an den rechten Oberschenkel und zieht den Verwundeten hinter den Mauerrest. Hier prüft er sofort den Sitz des Tourniquets („steht die Blutung?“ – „Ein bewegter Patient ist ein neuer Patient!“) und spricht den getroffenen Kameraden mit Namen an. Dieser reagiert nicht auf Ansprache. Der Soldat beginnt sofort mit einem sog. „Blood Sweep“ (siehe unten) und ruft den Medic der Gruppe zu sich. Als der Medic eintrifft, beendet der Soldat gerade den Blood Sweep und spricht den Getroffenen abermals an. Als dieser wieder nicht reagiert, kneift der Medic ihm fest in die Innenseite des Oberarm und der Verwundete reagiert nicht.

AVPU: Wie „wach“ ist mein Verwundeter?
AVPU ist ein Akronym, was dabei hilft, die Vigilanz – also die Wachheit bzw. Daueraufmerksamheit – des Verwundeten zu überprüfen und im Verlauf zu dokumentieren.
Hierbei beurteilt der Medic, ob der Verwundete spontan wach ist, erst auf Ansprache reagiert, nur durch einen Schmerzreiz erweckbar ist oder überhaupt keine Reaktion zeigt (alternativ kann man sich auch an dem deutschen WASB orientieren).
AVPU/WASB
A – Alert
V – Verbal
P – Pain
U – Unresponsive
W – Wach
A – Ansprache
S – Schmerzreiz
B – Bewusstlos
Meist erfolgt eine unterbewusste Erstbeurteilung schon während der Annäherung an einen Verwundeten, der Anleitung zur Selbsthilfe, des Blood Sweeps oder einer möglichen Tourniquetanlage. Es gibt keine feste Regel, was zuerst erfolgen muss. Meist spricht man einen Verwundeten ganz automatisch direkt an, sobald man bei ihm eintrifft. Trotzdem sollte man sich als Erstversorger einmal ganz deutlich bewusst machen, wo man den Verwundeten anhand des AVPU-Schemas zunächst einordnen würde, auch wenn die Beurteilung möglicherweise parallel zur Versorgung einer massiven Blutung stattfindet.
Natürlich gibt ein einfaches AVPU noch keinen Aufschluss darüber, warum genau ein Verwundeter vigilanzgemindert ist. Trotzdem ist die Information für den Behandelnden von großer Wichtigkeit, da eine Bewusstlosigkeit ein absolut kritischer Zustand des Verwundeten anzeigt!
Die stetige AVPU-Kontrolle im Verlauf der Erstversorgung zeigt dem Medic ob bspw. die Behandlung eines Blutungsschock mit Flüssigkeit (folgt in Beitrag 5) erfolgreich ist (Verwundeter wird wacher), ob sich der Blutungsschock verschlimmert (zB. bei unkomprimierbarer, innerer Blutung) oder ob möglicherweise ein Schädel-Hirn-Trauma (folgt in Beitrag 6) vorliegen könnte.

Wenn der Verwundete nicht bewusstseinsverändert ist, ist dies kein Grund, sich zurückzulehnen. Nicht nur könnte eine Vigilanzminderung jeden Moment eintreten und somit weiterführende, komplexe Behandlungsschritte nötig machen, sondern der Verwundete könnte auch wach bleiben, was ganz besondere Herausforderungen mit sich bringt.
In TCCC-Übungen – insbesondere von Ersthelfer A/B, die nie wirklich Berührung mit echten Patienten haben – wird oft vergessen, dass es sich im Realfall eben nicht um die Cesar-Puppe handelt, sondern dort ein echter Mensch vor einem liegt, der sich in einer absoluten psychischen Ausnahmesituation befindet! Mit einem wachen Verwundeten muss dauerhaft kommuniziert werden: Maßnahmen müssen angekündigt werden, der Verwundete ist (zB. schmerz-/angstbedingt) möglicherweise wenig kooperativ, man muss als Versorgender beruhigend wirken, obwohl man selbst massiv unter Adrenalin steht… Um nur einige der erschwerenden Faktoren zu benennen.
Es sollte jedoch nicht außer Acht gelassen werden, dass ein wacher Verwundeter auch über nutzbare Ressourcen verfügt. So kann er einem zum Beispiel Auskunft darüber geben, wo genau er besondere Schmerzen hat oder bei dem eigenen Verwundetentransport unterstützen.
AVPU: Schmerzreiz?
Der Schmerzreiz wird – besonders in der zivilen Medizin – häufiger diskutiert, hat sich jedoch über lange Zeit in der Notfallmedizin – und somit auch im TCCC – fest etabliert. Wie setzt man also am besten ein Schmerzreiz? Hierzu gibt es mehrere Möglichkeiten, die situations- und verwundetenabhängig eingesetzt werden. Die meisten kennen aus dem Erste-Hilfe-Kurs das sog. „Sternumreiben“, wobei man sehr fest mit den Fingerknöcheln über das Brustbein reibt (mehrmals von oben nach unten).
Besonders bei Einsatzkräften gestaltet sich das jedoch wegen der Schutzausrüstung im ersten Moment schwierig. Alternativ kann fest mit den Fingernägeln in das empfindliche Nasenseptum gezwickt werden oder die weiche Haut des inneren Oberarms gekniffen und „eingedreht“ werden. Wacht der Verwundete durch diese Maßnahmen nicht auf, ist er als „unresponsive“ zu kategorisieren.
Exkurs: „Unconcious“ vs. „Unresponsive“
Häufig wird im Rahmen des AVPU ein nicht- reagibler Verwundeter als „unconcious“ beschrieben.
Korrekt (und eleganter) ist aber die Bezeichnung „unresponsive“, da formal nach einem Schmerzreiz noch nicht zu sagen ist, warum der Verwundete nicht reagiert – eine Bewusstlosigkeit (unconciousness) ist nur ein möglicher Grund.
Diese einfachen Untersuchungsalgorithmen können durch die sog. „Glasgow-Coma-Scale“ erweitert werden, um die Vigilanz des Verwundeten in einem späteren Secondary Survey weiter zu quantifizieren. Die Glasgow-Coma-Scale ist eine (prä-)klinisch häufig verwendete Methode, bei der man aber immer bedenken sollte, dass sie besonders für die Untersuchung
Exkurs: „Unconcious“ vs. „Unresponsive“ Häufig wird im Rahmen des AVPU ein nicht- reagibler Verwundeter als „unconcious“ beschrieben.
Korrekt (und eleganter) ist aber die Bezeichnung „unresponsive“, da formal nach einem Schmerzreiz noch nicht zu sagen ist, warum der Verwundete nicht reagiert – eine Bewusstlosigkeit (unconciousness) ist nur ein möglicher Grund.
des Schädel-Hirn-Traumas entwickelt wurde und deshalb nicht für jeden Notfall gleich gut funktioniert!
MARCH – Massive Hemorrhage
Die massive Blutung hat in der Notfallversorgung die höchste Priorität, da sie in kürzester Zeit letal ist. Das Blut ist in verlorener Menge im Feld nicht ersetzbar und bildet die Grundlage für die lebenswichtige Sauerstoffversorgung der Organe (hierzu mehr im Beitrag zu „Circulation“ und Schock).
Trotzdem ist, insbesondere die lebensbedrohliche Extremitätenblutung, eine beherrschbare Verletzung, wenn zügig und aggressiv durch einen Kameraden oder den Verwundeten selbst, gehandelt wird.

MARCH – Erkennen einer massiven Blutung
Eine massive Blutung fällt gegebenenfalls direkt ins Auge, wenn es zB. arteriell (hellrot) spritzt/sprudelt, Amputationsverletzungen vorliegen oder die Kleidung und der Boden unter dem Verwundeten in Blut getränkt sind.
Bei jedem Verwundeten sollte zu Beginn des MARCHens ein schneller Blood Sweep durchgeführt werden.
Hierzu streicht man die Extremitäten und die junktionalen Bereiche (Leiste, Achsel, Hals/Nacken) des Verwundeten ab und prüft, ob sich Blut an den eigenen Händen befindet. Wichtig hierbei ist, vor allem die bodennahen Bereiche abzustreifen (liegt der Verwundete auf dem Rücken: Unter die Beine/das Becken und zwischen die Beine greifen), da sich das Blut, der Schwerkraft folgend, unter dem Verwundeten sammelt und nicht immer direkt auf jeder Kleidung erkennbar ist (bspw. auf schwarzer Kleidung oder unter einem Nässeschutz).
Eine potentiell lebensbedrohliche Blutung muss nicht immer hellrot-sprudelnd sein! Sie kann auch die Summe mehrerer blutender Verletzungen an einer Extremität sein!
AirMeG-Tipp:
Innerhalb der Airborne Medical Group haben wir uns dafür entschieden, den Blood Sweep nicht von Kopf bis Fuß durchzuführen, sondern zunächst die Beine, dann die Arme und dann die junktionalen Regionen abzustreifen.
Dies ist dadurch bedingt, dass man jede gefundene Blutung sofort behandelt. Beginnt man nun im junktionalen Bereich, muss man direkt ein Woundpacking durchführen, was insgesamt über 10 Minuten dauern kann (je nach verwendetem Material).
Hat der Verwundete dann eine starke Extremitätenblutung, wird er daraus in der Zeit verbluten.
Da eine Tourniquetanlage dieses in wenigen Sekunden kann, suchen wir zunächst nach Extremitätenblutungen, stoppen diese und widmen uns erst danach einem möglichen Woundpacking.
MARCH – Massive Hemorrhage im Care under Fire
Im Care under Fire werden ausschließlich direkt sichtbare, lebensbedrohliche Extremitätenblutungen durch direkten Druck oder ein Tourniquet versorgt (für mehr Informationen zum Tourniquet, ließ den Blogbeitrag der Airborne Medical Group).
Das Tourniquet ist in diesem Fall „high and tight“ anzulegen – also so stammnah wie möglich und so fest wie möglich – bis die Blutung steht. Hiermit ist eine einheitliche, sichere Anlage unter maximalem Stress gewährleistet und man kann davon ausgehen, dass auch mehrere Blutungen an derselben Extremität gleichzeitig gestoppt werden.
Im Care under Fire ist KEINE Zeit um ein Woundpacking stammnaher Wunden durchzuführen! Ziel der Versorgung in dieser gefährlichen Phase ist das Verhindern des letalen Blutverlustes durch eine Tourniquetanlage und das zügige Verbringen der Verwundeten in eine adäquate Deckung, in der weitere Maßnahmen erfolgen können.
MARCH – Massive Hemorrhage im Tactical Field Care
Das Erreichen einer Deckung, hinter der in einer Gefechtspause in relativer Sicherheit gearbeitet werden kann, markiert den Beginn der Tactical Field Care Phase. Während des TFC wird das MARCH-Schema am Verwundeten abgearbeitet. Diese „Gelbe Zone“ kann jederzeit wieder zur „Roten Zone“ werden, was eine Unterbrechung des MARCH-Schemas und eine Wiederaufnahme des Gefechts durch alle verfügbaren Kräfte bedeutet!
Erreicht der Verwundete die Deckung (selbstständig oder mit Hilfe der Kameraden), werden direkt alle bereits gestoppten Blutungen re-evaluiert und, wenn nötig, erneut behandelt. Dieses „reassessment“ gilt es, nach jeder Bewegung des Verwundeten (zB. nach dem „check the back“, welches im Beitrag zum „Respiration“ behandelt wird) durchzuführen, um wiederauftretende Blutungen direkt zu stoppen.
Spätestens jetzt erfolgt der schnelle Blood Sweep.
Alle starken Extremitätenblutungen werden mit einem Tourniquet kontrolliert (CAVE: Bei Anlage am Oberschenkel können zwei Tourniquets nötig sein) und alle stammnahen Blutungen durch ein Woundpacking mit anschließendem Druckverband behandelt (weitere Behandlungsmöglichkeiten starker Blutungen, wie zB. das X-STAT, das „junctional Tourniquet“ oder die IT-Clamp werden hier nicht behandelt).
Ist ein angelegtes Tourniquet nicht ausreichend, insuffizient, zu nahe an einer Wunde gelegen oder defekt, wird nach Möglichkeit ein weiteres direkt oberhalb des ersten (side by side) angelegt und das erste nicht entfernt.
Es ist essenziell, jedes Tourniquet – ungeachtet der Reaktion des Verwundeten – maximal festzuziehen und zu sichern! Nur so kann es nachhaltig Blutungen stoppen und medizinische Komplikationen (siehe „Kompartmentsyndrom“) werden weniger wahrscheinlich.
Sind alle lebensbedrohlichen Zustände nach dem „DurchMARCHen“ behoben, kann im Rahmen eines weiteren MARCH-Reassessments eine Tourniquet-Konversion zu einem „tieferen“ (distaleren) Punkt einer Extremität erfolgen, oder das Tourniquet durch ein Woundpacking mit Druckverband ersetzt werden. Dies sollte jedoch nur durch einen gut ausgebildeten Medic und innerhalb der ersten zwei Stunden nach initialer TQ-Anlage erfolgen. Hierdurch verspricht man sich die Schonung des übrigen, nicht verletzten Gewebes oberhalb der Blutung.
Wichtig ist es, dass „high and tight“ angelegte Tourniquet nicht einfach zu entfernen, sondern es nach Anlage/Durchführung der Ersatzmaßnahme vorsichtig zu lockern und den Erfolg der Ersatzmaßname zu evaluieren. Beginnt die Blutung erneut, zieht man das erste Tourniquet wieder komplett fest und belässt es!
Eine Besonderheit, die im Zusammenhang mit der Kontrolle lebensbedrohlicher Blutungen erwogen werden kann, ist die Anlage einer Beckenschlinge direkt zu Beginn des MARCHens, in Abhängigkeit vom Verletzungsmechanismus (Blast, Autounfall, Sturz aus großer Höhe), um so eine potenziell lebensbedrohliche Blutung im Becken zu verhindern oder zu komprimieren.

Zurück in die Lage…
Der getroffene Fallschirmjäger wurde entsprechend der aktuellen TCCC-Guidelines zur Selbsthilfe angeleitet. Nachdem er nicht in der Lage war, seine Blutung am Oberschenkel mit dem Tourniquet zu versorgen, wurde ihm während der Feuerüberlegenheit von seinem Kameraden das Tourniquet angelegt, welches nach Eintreffen in der ersten Deckung reassessed wurde. Der Kamerad führte einen kompletten Blood Sweep vor und der Medic nahm eine erste Vigilanzbestimmung nach AVPU vor.
In der Dokumentationskarte DD1380 sind die bisher bekannten Informationen über den Verwundeten dokumentiert. Diese wird in den nächsten Blogbeiträgen weiter ausgefüllt, während der Medic das MARCH-Schema an seinem Kameraden abarbeitet.

Im nächsten Beitrag geht es weiter mit dem Airway. Abonniere den AirMeG-Newsletter um keine Inhalte zu verpassen.
AirMeG Newsletter
Melde dich jetzt bei unserem Newsletter an und bleibe immer auf dem Laufenden über neue Kurse, Beiträge & Events.
Teil 1: Was ist MARCHH?
Thema MARCH Algorithmus

Disclaimer! Dieser und die folgenden Beiträge der MARCH-Reihe sind für den Blog und den Newsletter kurzgefasst und erheben keinen Anspruch auf Vollständigkeit. Die Absicht dieser Beiträge ist es, einen allgemeinen Überblick in die Untersuchung und Versorgung nach MARCH zu geben.
Aus Gründen der Leserlichkeit werden in diesem und in den folgenden Beiträgen die militärische Bezeichnung „Verwundeter“ (für Verletzter/Patient) und das generische Maskulinum verwendet.
Was ist eigentlich MARCH?
MARCH ist ein Akronym für einen Versorgungsalgorithmus der hauptsächlich in der Taktischen Medizin Anwendung findet. Auch in der zivilen Notfallmedizin nimmt die Bedeutung von MARCH in der Versorgung von Traumapatienten zu.
In der Notfallmedizin werden weltweit ähnliche Algorithmen verwendet, um in Ausnahmesituationen Fehlerquellen zu minimieren und die Kommunikation des Personals zu vereinfachen.
Die Reihenfolge der Untersuchung und der Notfallmaßnahmen, die sich hinter den einzelnen Buchstaben des Akronyms verstecken, ist anhand ihrer Bedeutsamkeit für das Überleben des Verwundeten festgelegt („treat first, what kills first“). Besonders für unerfahrene Behandler ist ein Schema in einer Stresssituation unerlässlich, aber auch der erfahrene Medic oder Notfallmediziner besinnt sich im Rahmen seines „10 for 10“ meist auf sein Behandlungsschema zurück, um die bereits durchgeführten Maßnahmen zu rekapitulieren, die nächsten Schritte zu planen und am wichtigsten; um nichts zu übersehen!
10 for 10 („ten for ten“):
Verbreitete Technik, um sich selbst oder sein Team kurz aus einer Stresssituation herauszunehmen und innerhalb von 10 Sekunden die Tätigkeiten der nächsten 10 Minuten vorzuplanen
MARCH vs. c/xABCDE
Immer wieder erreicht uns besonders aus dem Rettungsdienst die Frage: „Warum kann ich nicht einfach nach c/xABCDE arbeiten?“
Die einfache Antwort ist: Kannst Du. Aber wir machen es eben nicht.
Am Ende geht es um das beste Outcome am Verwundeten und wenn ein Sanitäter sein Leben lang nach cABCDE arbeitet und damit Leben retten kann, dann soll er weiterhin danach arbeiten.
Insbesondere in der internationalen militärischen Zusammenarbeit hat sich durch die Anwendung der evidenzbasierten Tactical-Combat-Casualty-Guidelines (TCCC-Guidelines) des Commitee on Tactical Combat Casualty Care (CoTCCC) das MARCH-Schema durchgesetzt, welches nun auch innerhalb Deutschlands vermehrt Einzug in die notfallmedizinische Ausbildung der Polizeieinheiten findet. Im Rettungsdienst und in den Notaufnahmen wird weiterhin das c/xABCDE-Schema verwendet, während die sog. „First Responder“ taktischer Einheiten eher nach MARCH behandeln. Um Kommunikationsprobleme zu vermeiden, sollten gemeinsame, regelmäßige Übungen taktischer Einsatzlagen fest in den Aus- und Fortbildungsplänen von Rettungsdienst und taktischen Einheiten verankert sein.

MARCH, MARCH-ON, MARCH-ER oder doch lieber S-MARCH?
Wie jeder Algorithmus wird auch MARCH immer wieder erweitert, bis es so viele unterschiedliche Versionen gibt, dass niemand mehr weiß, wofür all die zusätzlichen Buchstaben stehen.
Das CoTCCC verwendet MARCH mit der Erweiterung PAWS, welche in einem gesonderten Beitrag behandelt wird. Hält man sich an das simple MARCH (und arbeitet dies sauber und gewissenhaft ab) macht man in der Versorgung nichts verkehrt!
Innerhalb der Airborne Medical Group sind wir (für die Behandlung des Menschen) mittlerweile beim S- MARCH-ER (PAWS) angekommen, da diese Abwandlung auch taktische Überlegungen und häufige Fehlerquellen einschließt, die wir in der Ausbildung unterschiedlicher Einheiten festgestellt haben.
In den folgenden Blogbeiträgen werden alle diese Buchstaben behandelt und begründet.
S – Scene Safety
–
M – Massive Hemorrhage
A – Airway
R – Respiration
C – Circulation,
H – Hypothermia, Head
–
E – EvacPrep
R – Reasses
–
P -Pain
A – Antibiotics
W – Wounds
S – Splinting
Los geht’s! S = Scene Safety!
Auch in der taktischen Medizin gilt: Behandelt wird nur in größtmöglicher Sicherheit. Ohne die sog. „Feuerüberlegenheit“ wird kein Verwundeter gerettet und auch der Verwundete selbst muss zur Feuerüberlegenheit beitragen, wenn er weiter in der Lage ist zu wirken. Der Verwundete wird zur Selbsthilfe (zB. Anlage eines Tourniquets) angeleitet und begibt sich – wenn möglich – selbstständig in die erste Deckung.
Erst wenn gewährleistet ist, dass mit hoher Wahrscheinlichkeit keine weiteren Kräfte verwundet werden, wird der Verwundete durch die eigenen Kameraden gerettet und versorgt. Da jeder weitere Verwundete Kräfte bindet und nicht weiter an der Erfüllung des Auftrags teilnehmen kann, sind weitere Verwundete auf jeden Fall zu vermeiden!
Das Ende der akuten Bedrohung (zB. durch Beschuss, aber auch durch einsturzgefährdete Gebäude, Brände usw.) markiert den Übergang von der Roten Zone in die Gelbe Zone. Die Rote Zone ist unsicher. Wenn die taktische Lage es hergibt, wird in der Roten Zone die Massive Blutung mittels Druck oder Tourniquet behandelt – nicht mehr! In einer militärischen oder polizeilichen Lage spricht man hier von „Care und Fire/Threat“.
Sobald eine (vorübergehende) Sicherheit hergestellt werden konnte (zB. Gefechtspause, ausreichende Deckung für den Verwundeten und den Medic usw.) beginnt die Phase „Tactical Field Care“. Man befindet sich nun in der Gelben Zone, wo weiterhin Bedrohung besteht, diese jedoch nicht akut ist. Erst hier wird das MARCH-Schema abgearbeitet, wobei wieder bei Massive Hemorrhage begonnen wird – egal ob in der Phase „Care under Fire“ bereits ein Tourniquet angelegt wurde oder nicht.
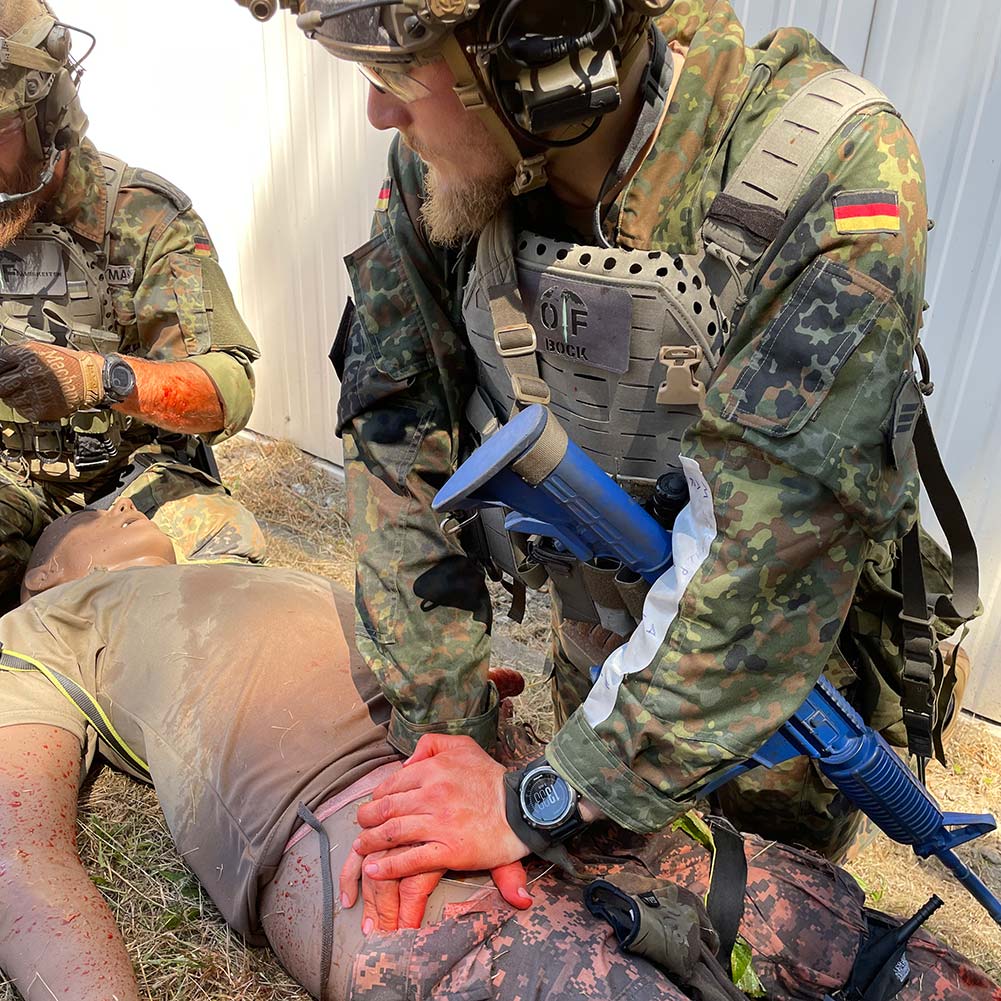
Ein kurzer Überblick: Phasen im TCCC
1) Care under Fire:
(minimale Erstversorgung massiver Blutungen durch Tourniquetanlage – ansonsten: Fortführung des Auftrags und Feuerüberlegenheit herstellen! – Rote Zone!)
2) Tactical Field Care
(Abarbeiten des MARCH-Algorithmus am Verwundeten in Deckung in (evt. vorübergehender) Ruhephase – Gelbe Zone!)
3) Tactical Evacuation Care (neu: Enroute Casualty Care)
(Vorbereitung des Verwundeten zum Abtransport und Versorgung während des Transports – Übergang von Gelber Zone zu Grüner Zone)
Oft wird in Aus- und Fortbildung wenig Wert auf die Nutzung
der räumlichen Gegebenheiten gelegt (hier wird Taktische Medizin zur Taktischen Medizin!), was dazu führt, dass Holzwände, Vorhänge oder Ähnliches als „Deckung“ genutzt
werden. Da im scharfen Einsatz nur abgerufen wird, was im Training verinnerlich wurde, kann dies zu lebensgefährlichen Fehlern führen.
Auch die Positionierung im Raum mit dem Rücken zur Wand/Ecke (vor allem auch im Verhältnis zu Türen und Fenstern) und der Einsatz eigener Sicherungskräfte trägt maßgeblich zur Sicherheit während des „MARCHens“ bei und wird in Aus- und Fortbildung wenig priorisiert. Der Medic muss während der Behandlung in der Lage sein, sein Umfeld im Auge zu behalten und sofort auf eine Änderung der Bedrohungslage (Wechsel von Gelber- zu Roter Zone – zB. bei Ausfall eigener Sicherungskräfte, Second Hit uvm.) zu reagieren.
Merke: Ein Sichtschutz ist keine Deckung!
Im nächsten Beitrag geht es weiter mit AVPU/WASB und Massive Hemorrhage. Abonniere den AirMeG-Newsletter um keine Inhalte zu verpassen.
AirMeG Newsletter
Melde dich jetzt bei unserem Newsletter an und bleibe immer auf dem Laufenden über neue Kurse, Beiträge & Events.
Das TOURNIQUET: Der Helfer, wenn es drauf ankommt

Das Tourniquet ist ein Abbindesystem, welches, bei korrekter Anwendung, den arteriellen Blutfluss in einer verletzten Extremität (Arm/Bein) komplett unterbricht. Der Begriff Tourniquet kommt aus dem Französischen und bedeutet „Drehkreuz“.
Das Ziel ist es, mit dem TQ die Blutzufuhr über die Arterie, sowie den Blufabfluss über die Venen „abzudrücken“. Ähnlich wie ein Venenstauband bei der Blutabnahme.
Was für Arten an Tourniquets gibt es?
Es wird in zwei verschiedene Arten an TQ’s unterschieden, das pneumatische und das mechanische Tourniquet.
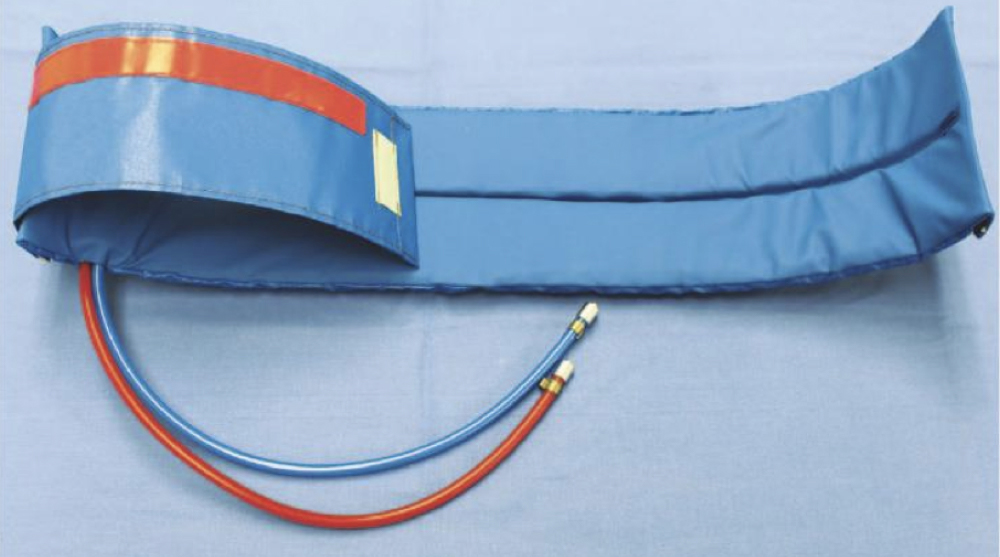
Das pneumatische TQ
Das pneumatische Tourniquet ist von seinem Aussehen und seiner Funktion einer Blutdruckmanschette recht ähnlich. Das pneumatische TQ wird häufig in der Orthopädie und Unfallchirurgie im Rahmen der Extremitäten-Chirurgie verwendet, um in Blutleere operieren zu können. Dabei wird eine Art Blutdruckmanschette etwa am Arm angelegt, mit elastischen Bändern das Blut aus der Extremität „rausgedrückt“ und die Manschette mit Luft aufgeblasen, bis ein kompletter Stop der arteriellen Blutversorgung des Armes erfolgt. Somit kann dann etwa an der Hand operiert werden, ohne dass es relevant blutet. Es werden deutlich bessere Sichtbedingungen bei der Operation erreicht sowie einen erheblich geringerer Blutverlust.
Das mechanische TQ
Die Funktion von mechanischen Tourniquets besteht darin, dass durch Drehen eines Knebels ein daran befestigtes Band, welches zirkulär um eine Extremität verläuft, verkürzt wird, wodurch die Extremität komprimiert wird. Dadurch wird bei korrekter Anwendung sowohl der venöse („aus der Extremität“) als auch der arterielle („in die Extremität“) Blutfluß komplett unterbrochen, was im Falle einer relevanten Blutung aus der Extremität mit dem STOP der Blutung gleichbedeutend ist.

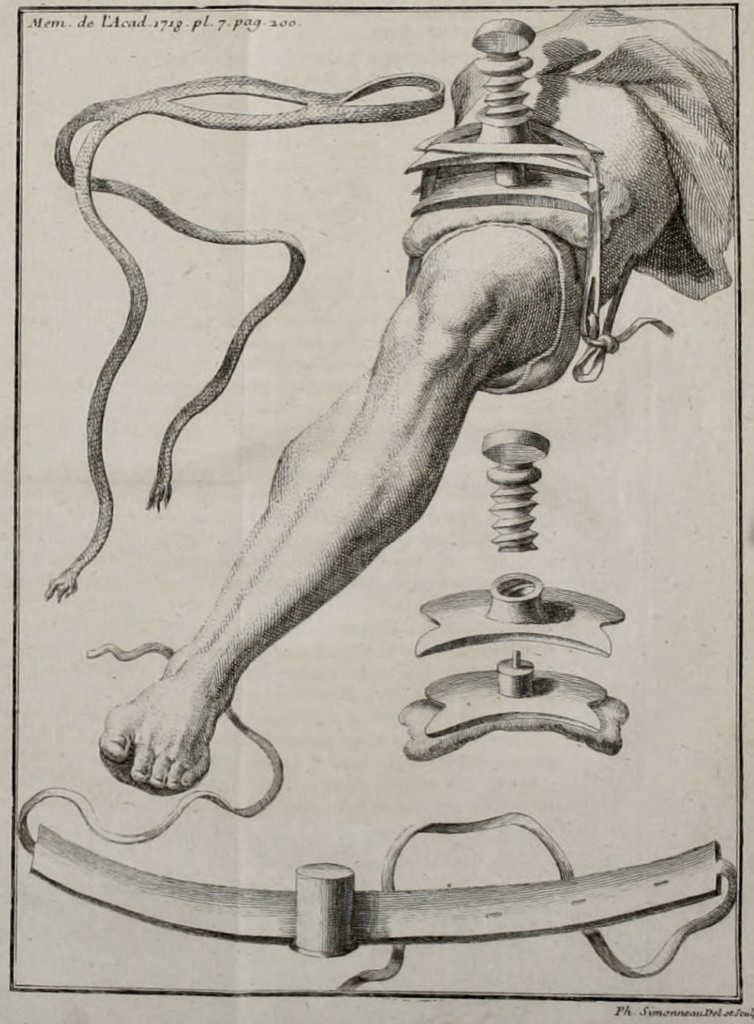
Die Geschichte der Tourniquets
Geschichtlich lassen sich Vorläufer der heutigen Tourniquets bis zu den Römern und Altgriechen zurückverfolgen. Damals schon wurden Kompressionsriemen zur Kontrolle von Blutungen eingesetzt. Der französische Arzt und Anatom Jean-Louis Petit gilt als Erfinder der „Blutsperre“. Er erfand im Jahre 1718 ein Instrument mit einer Spannschraube, das er Tourniquet nannte.
Die Anwendungsgebiete in der heutigen Zeit
TQ’s werden heutzutage in zwei Bereichen eingesetzt: militärisch und zivil.
Die Akzeptanz als „Goldstandard“ (bei bestimmten Verletzungsbildern) und die flächendeckend weite Verbreitung beim Militär ist den Bemühungen und der Vorreiterfunktion der US Army zu verdanken, die hierbei federführend war.
In unzähligen Studien und Feldversuchen wurden sowohl die Funktionalität, Überlebensrate und Nebenwirkungen als auch unterschiedliche Modelle untersucht und getestet. Somit konnten Evidenz-basierte medizinische Fakten gesammelt werden, die stetig ergänzt bzw. reevaluiert wurden und werden und die auch dazu geführt haben, dass bestimmte TQ-Modelle gegenüber anderen Modellen/ Herstellern besonders empfohlen werden.
Was bedeutet das konkret?
Untersuchungen der US Army, die während des Irak-Kriegs in Bagdad durchgeführt wurden, zeigen die Überlebensrate bei schweren Extremitätenverletzungen mit und ohne Tourniquet. Von 2838, schwer an den Extremiäten verletzten, Menschen wurden bei 232 (8,2 %) der Behandelten 428 Tourniquets appliziert (an 309 verletzten Extremitäten). Von diesen starben 13 %.
In einer Matched-pair-Analyse1 konnte gezeigt werden, das ein frühzeitiger Einsatz von TQ’s die Überlebenswahrscheinlichkeit bei schweren Extremitätenverletzungen signifikant erhöht. Von 13 Verletzten mit Tourniquetapplilkation überlebten 10 (77%), wohingegen fünf Menschen ohne Tourniquetapplikation2, obwohl die Indikation dafür bestand, meist nach nur 10-15 Minuten verstarben.
Veränderungen in unserem Alltag
Gerade im zivilen Rettungsdienst hat das TQ (langsam) immer mehr an Bedeutung gewonnen. Immer mehr Fahrzeuge des Rettungsdiensts sowie Polizeiangehörige führen eine Tourniquet mit.
Seit Ende 2016 sollen etwa in Bayern und Baden-Württemberg auf Rettungswagen Tourniquets vorgehalten werden. Abbildung 4 zeigt die zivile Variante des CAT 7 Tourniquet. Dieses ist in Form und Funktion identisch mit der militärischen Variante in schwarz, Unterschied ist nur die Farbe.

Wann sollte ein TQ angewendet werden?
Hinsichtlich der Anwendung eines Tourniquets präklinisch empfiehlt es sich, einen Blick auf die S3-Leitlinie Polytrauma/ Schwerverletzten-Behandlung, Deutsche Gesellschaft für Unfallchirurgie, AWMF Register-Nr. 012/019 zu werfen. Hier findet sich als Schlüsselempfehlung (1.64 Empfehlung modifiziert 2016 GoR B):
Ein Tourniquet sollte sofort angewendet werden bei:
- Lebensgefährlichen Blutungen/Multiplen Blutungsquellen an einer Extremität
- Nichterreichbarkeit der eigentlichen Verletzung
- mehreren Verletzten mit Blutungen
- schwerer Blutung der Extremitäten bei gleichzeitigem kritischen A-, B oder C-Problem
- Unmöglichkeit der Blutstillung durch andere Maßnahmen
- schweren Blutungen an Extremitäten bei Zeitdruck unter Gefahrensituationen
Weitere wesentliche Punkte der Leitlinie:
- Eine Tourniquetanlage bedarf einer entsprechenden Analgesie [41].
- Der Zeitpunkt der Tourniquetanlage sollte notiert werden [41, 42, 53].
- Das Tourniquet muss den arteriellen Blutfluss komplett unterbrechen. Ein fehlerhaft angelegtes Tourniquet kann die Blutung verstärken (nur Niederdrucksystem komprimiert) [42].
- Die Überprüfung der Effektivität sollte über ein Stoppen der Blutung, nicht über das Verschwinden des distalen Pulses erfolgen.
- Das Tourniquet sollte möglichst frühzeitig angelegt werden.
- Sollte ein Tourniquet nicht zum Verschwinden des distalen Pulses führen, so sollte ein zweites direkt proximal des ersten platziert werden, um die Effektivität zu erhöhen.
- Es sollten keine Materialien unter dem Tourniquet verwendet werden, da sie zur Lockerung desselben führen können.
- Tourniquets sollten proximal der Wunde angelegt werden.
- Tourniquets sollten im Verlauf auf ihre Effektivität reevaluiert werden [36].
Mit Tourniquets Leben retten
Der Einsatz von Tourniquets ist eine effektive und einfache (für medizinisches und nichtmedizinisches Personal) Methode zur Verhinderung des Verblutens im militärischen präklinischen Rahmen [40]. Der Einsatz von Tourniquets ist eine sichere, schnelle und effektive Methode zur Kontrolle der Blutung aus einer offenen Extremitätenverletzung und sollte nicht nur als letzte Möglichkeit, sondern routinemäßig eingesetzt werden (zivile Untersuchung) [29].
Die Anlage eines Tourniquets ist lediglich als temporäre Maßnahme anzusehen, um initial eine schnelle und effektive Blutstillung durchzuführen. Ziel sollte stets die Konversion eines Tourniquets sein; dies bedeutet, die Abbindung zeitnah durch andere blutstillende Maßnahmen zu ersetzen.
Wann ist der richtige Zeitpunkt?
In Anbetracht der kurzen prähospitalen Versorgungszeiten im zivilen Rettungsdienst sollte die Konversion nur in Ausnahmefällen prähospital erfolgen (z. B. bei langen Transportzeiten in der Bergrettung). Vielmehr sollte die Konversion zu Gunsten einer frühen definitiven chirurgischen Versorgung bis in den Schockraum bzw. Operationsaal verschoben werden. Tourniquets können zur Senkung der Mortalität von Kampfverletzten beitragen und zeigen nur geringe Komplikationsraten (z.B. Nervenlähmung, Kompartmentsyndrom). Der Verlust einer Extremität aufgrund des Einsatzes eines Tourniquets ist eine Rarität [23].
Wichtig: Wie für andere Notfalltechniken gilt auch beim Tourniquet, dass die Anwendung nicht erstmals im Einsatz erfolgen sollte, sondern vielmehr unter Supervision zu erlernen ist und regelmäßig trainiert werden muss.
Wie lange kann ein Tourniquet angewendet werden?
Es gibt nur unzureichende Daten über die Dauer einer sicheren Anwendungszeit für Tourniquets. Die generelle Empfehlung liegt bei 2 Stunden, allerdings ist diese aufgrund von Daten entstanden, welche bei normovolämen Patienten mit pneumatischen Tourniquets gewonnen wurden [42]. Sollte die Transportzeit bis zur operativen Versorgung weniger als 1 Stunde betragen, so kann das Tourniquet belassen werden.
Wie bereite ich mein Tourniquet vor?
Lerne den korrekten Umgang mit dem Tourniquet bei unserem Bleeding Control Course Modul – A und unserer weiterführenden Kursen. Infos dazu findest du hier.
Fußnoten:
1: (Abbreviated Injury Scale [AIS], Injury Severity Score [ISS], alle männlich, Alter)
2: (mehr wurden in der Zeitspanne nicht identifiziert)
AirMeG Newsletter
Melde dich jetzt bei unserem Newsletter an und bleibe immer auf dem Laufenden über neue Kurse, Beiträge & Events.